.jpg) Uzm.Ecz. Sevil Ağalar Altınel
Uzm.Ecz. Sevil Ağalar Altınel
GÜNCEL BİLGİLER IŞIĞINDA COVİD-19

COVID 19 pandemisi hakkında hergün yeni bilgiler öğreniyoruz. Bu süreç hiçbir pozitif vakanın olmadığı güne kadar aylarca sürecek ve bu arada da yapılan çalışmalar yayınlanarak, çeşitli görüşler ve yorumlar birbirini izleyecek.
Kısaca pandemin aydınlanması belki yıllar alacak bir süreçte hepimizin gündeminde olacak gibi gözüküyor.
Son günlerde covid 19 için yapılan tedavilerle ilgili birçok değişik açıklamalar, yorumlar internet ortamında yayınlanmakta.
Bu açıklamalar veya veriler kafamızda soru işaretleri oluştururken, ne kadar güvenilir olduğu ve hangi kaynaklardan geldiği ile ilgili tartışmaları da yaratmaktadır.
En büyük yıkımlardan birini yaşayan İtalya’da neler yapıldı? Nasıl bir tedavi şeması çizildi? Ülkemizde nasıl bir yol izlendi? Hangi protokoller uygulandı? Hergün güncellenen bilgiler ışığında bu yazıyı derledik.
Protokol ve tedavi modalitelerine geçmeden COVID-19’a kısaca değinmek istiyoruz.
COVID-19, Ağır Akut Solunum Yolu Sendromu (The Severe Acute Respiratory Syndrome, SARS) etkeni olan SARS Coronavirus’e (SARS CoV) yakın benzerliği nedeniyle SARS Coronavirus 2 (SARS-CoV2) olarak tanımlanan virüsün etken patojen olduğu yeni bir enfeksiyon hastalığıdır.
Şubat 2020 tarihinde Dünya Sağlık Teşkilatı (WHO) tarafından hastalığın resmi adı, “Coronavirus Disease-2019; COVID-19” olarak açıklanmıştır. Bu adlandırmayı “yeni insan enfeksiyon hastalıklarının isimlendirilmesinde en iyi uygulamalar” kılavuzuna göre yapan WHO yetkilileri, gelecek yıllarda ortaya çıkabilecek yeni coronavirus hastalıklarının adlandırılması için de bir bir format oluşumunu sağlamışlardır.
Bulaşma, hava yolu, temas ve enfeksiyonu nakletme özelliği olan eşyalarla olmaktadır.
Hasta ve asemptomatik bireylerin öksürme, hapşırma yoluyla ortaya saçtıkları damlacıklara diğer kişilerin elleri ile temas etmesi sonrasında ellerini ağız, burun veya göz mukozasına götürmesi ve temas etmesi ile bulaşmaktadır.
Virüs, idrar ve gaitada gösterilmiş olmasına rağmen fekal-oral bulaşma henüz tartışmalıdır.
Virüs, plastik yüzeylerde 5 gün, kağıtta 4-5 gün, cam yüzeylerde 4 gün, alüminyum yüzeylerde 2-8 saat, cerrahi eldivenlerde 8 saat, çelik yüzeylerde 48 saat, ahşap yüzeylerde 4 gün kalabildiği gösterilmiş olduğundan temas ile bulaş açısından dikkatli olunmalıdır.
Virus ırk, cins, yaş ve ülke farkı olmadan herkesi etkilemekte, ancak hastalık yaşlılarda, sigara içenlerde, hipertansiyon hastalarında ve kronik hastalığı olanlarda daha ağır seyretmektedir.
Kuluçka süresi 2-14 gün arasındadır.
Klinik tablo üç evreye ayrılır
Evre 1 (Hafif)– Asemptomatik dönem- Erken dönem/ Viremi dönemi
İnhale edilen virüs nazal kavite epitel hücrelerine bağlanır ve çoğalmaya başlar.
Bu aşamada COVID-19 primer olarak solunum sistemindedir ve çoğalmaktadır.
Bağlanma ACE 2 (angiotensin converting enzyme 2) reseptörleriyle olur. Tıpkı SARS- CoV gibi, COVID-19 da hücreye giriş için ACE 2 reseptörünü kullanır. Bu reseptörler ağırlıklı olarak akciğer, ince barsak ve vasküler endotel hücrelerinde bulunur.
Bu evre sıklıkla öksürük, halsizlik ve ateş gibi spesifik olmayan semptomlarla seyreder. Bu dönemde yayılma fazla değildir. Ancak bulaştırıcı oldukları, test yapmadan bilinmediği için belki de en tehlikeli grubu bu hastalar oluşturmaktadırlar. Bu dönemde nazal sürüntüde PCR yöntemiyle virüsün gösterilmesi en uygun tanı yöntemidir.
Evre 2 (Orta) Üst solunum yolu dönemi- Pulmoner dönem
Sonraki birkaç gün içinde virüs aşağıya doğru ilerler. Bu evrede lokalize enflamasyon ve viral devam ettiği ileri sürülmektedir. Hastada ateş, yorgunluk ve inatçı öksürük başlar.
Laboratuvar testlerinde lökositoz, nötrofili, lenfopeni, CRP yüksekliği dikkati çeker. Serum prokalsitonin değerlerinde yükselme beklenmez. COVID-19 olgularının %80’i evre I ve II’dir ve bu olguların evde takip edilmesi önerilir.
Evre 3 (Şiddetli) – Akciğer tutulumu dönemi -Sistemik Enflamasyon
Olguların %20 si bu dönemi yaşar. Virüs artık alveollere inmiştir. Virüsün ACE 2 reseptörüne bağlanarak yaptığı invazyon sonucunda, alveol hasarı, fibrinden zengin hiyalen membran ve az sayıda mültinükleer hücrelerden oluşan bir ortam meydana gelir.
Hastada öksürükle dışarı atılan yoğun müküs sekresyonu vardır. Hızlı viral çoğalma ve virüs hasarı, virüs bağlandığı için ACE 2 down regülasyonu, antikora bağımlı artış (antibody dependent enhancement) sonucunda yaygın infiltrasyon ve sitokin fırtınası gelişir.
Sitokin fırtınasının nasıl tetiklendiği hala tartışma konusudur. Genetik mutasyonlarından dolayı öldürme gücü azalan veya çok düşen NK ve CD 8 T hücreleri aktive olurlar ve sitokin fırtınasına neden olurlar.
Bu evrede şok, solunum yetmezliği, kardiyopulmoner kollaps, multi-organ tutulumu gelişebilir. Tedavide multi organ yetmezliği gelişmeden önce, sistemik enflamasyonu baskılamak amacıyla immün-modülatör ajanlar kullanılabilmektedir.
Bu aşamada tosilizumab (IL-6 inhibitörü), anakinra (IL-1 reseptör antagonisti) gibi ajanlarla birlikte kortikosteroidler kullanılabilir.
Yine IVIG, bu hiperinflamatuar süreçte uygulanabilecek tedavi seçeneklerinden biridir. Bu evrede klinik seyir ağır ve prognoz kötüdür dolayısıyla bu evrenin erken tanınması ve tedavisi kritik öneme sahiptir.
COVID-19 pnömonisi %15 oranında ciddi,%5 oranında ağır seyretmektedir ACE 2 reseptörleri ve virüsün bunlara olan afinitesi nedeniyle, olay ağırlıklı olarak akciğerde gelişmektedir. Burada olay ilerleyince ARDS gelişmekte ve yoğun bakım gereksinimi ortaya çıkmaktadır.
Özetle COVID-19 pnömonisi akciğer merkezli, lokalize bir makrofaj sendromudur. Bu nedenle hastalığa COVID-19’a bağlı MAS a benzer pnömoni tanımı, giderek kabul görmektedir.
COVID-19 hastalığı seyrinde de MAS gelişebildiği bilinmektedir ama sıklığı ve kesin tedavisi ile ilgili yüksek kanıta dayanan veriler bulunmamaktadır. COVID-19 hastalarının %10’unun kritik olabileceği ve kritik sürecin gelişmesinde ve kötüleşmesinde MAS sonucu gelişen sitokin fırtınasının katkısının olabileceği düşünülmektedir.

Şimdi gelelim İtalya’ya... İtalyan Klinik Mikrobiyoloji ve Akciğer Hastalıkları derneği üyesi 17 uzman doktoru, COVID-19 sürecindeki sekiz önemli soruya ortak konsensüs ile verdikleri cevaplara bakalım.
Soru 1: Entübasyondan Kaçınmak İçin En Uygun Oksijen Tedavisi Ve Girişimsel Olmayan Mekanik Ventilasyon Nasıl Uygulanır?
Hipoksik akciğer yetmezliğindeki hastalarda kandaki oksijen seviyesinin SPO2 90% altında ve 96% dan yüksek olmasından kaçınılmak amaçlı süplemanter oksijen verilmelidir.
Tam kesin sonuç olmamasına rağmen şu an standart HFNC oksijen destek tedaviye yanıt vermeyen ama uzmanlar tarafından entübasyona gerek görülmeyen hastalar, CPAP helmet, yumuşak ventilasyon ve PEEP içinde 10-12cmden fazla olmayan su ile desteklenmektedir.
Ancak kesin endikasyon/kriter daha fazla tecrübe olmadan sunulamamaktadır.
Ayrıca covid 19 hastalarının birkaç saat içinde kötüleşebilmekte oldukları göz önünde bulunduralarak, hastalar çok yakından monitör edilmeli ve herhangi bir kötüleşme durumunda entübe edilerek mekanik ventilasyon cihazına hızla geçirilmelidir.
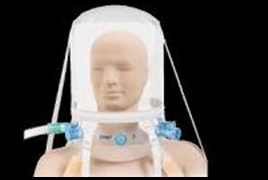
Devamlı Pozitif Havayolu Basıncı (CPAP-Continuous Positive Airway Pressure) nedir?
CPAP helmet yumuşak ventilasyon. Sürekli pozitif hava yolu basıncıdır. Hem inspirasyon hem de ekspirasyonda aynı değerde pozitif basınç uygulanır.
HFNC (nemlendirilmiş yüksek akışlı nazal oksijen) nedir?
Geleneksel oksijen tedavisinin bazı yan etkileri ve kısıtlılıkları mevcuttur. HFNC günümüzde hipoksemik solunum yetmezliği olan hastalarda yaygın olarak uygulanmaktadır.
HFNC, fizyolojik sıcaklıklarda (37 ◦C) ve nem seviyelerinde (44 mg H20 / L) geniş konsantrasyonlarda (% 100'e kadar FiO2) ve akış hızlarında (60 L / dk'ya kadar) oksijen verilmesine olanak sağlar.
Burun kanülü ile rahat kullanım olanağı sunar.
HFNC, yüksek akış, nemlendirilmiş oksijen, sabit FiO2 ve pozitif hava yolu basıncı sağladığından ve ölü alanı azalttığından, geleneksel oksijen terapisine kıyasla bir çok avantaja sahiptir.
PEEP Ekspirasyon sonu pozitif basınç ne demektir?
PEEP uygulamasının iki temel endikasyonu vardır;
1. Refrakter hipoksemi
2. Fonksiyonel rezidüel kapasite ve akciğer kompliyansının azalması.
PEEP uygulaması ile ortalama hava yolu basıncı artırılır, alveollerin kollabe olması önlenir ve akciğer kompliyansında düzelme sağlanır. Bunların sonucunda da oksijenasyon düzeltilir.
Soru 2: COVID -19 Tedavisinde Antiviral Ajan Kullanılmalı mı?
Şu an yayınlanan ilk randomize klinik çalışmalardaki veriler COVID-19 tedavisinde endikasyon dışı Lopinavir/Ritonavir (LPV/RTV) ile olan tedavileri desteklemiyor.
Bu sonuçlar darunavir gibi diğer proteaz inhibitörlerinin de randomize klinik çalışma sonuçları ortaya çıkıncaya kadar kullanılmaması yönündedir.
Klinik öncesi çalışmalar ümit verici olsa da, COVID-19 hastalarına şu an sadece RCT veya araştırma amacı ile remdesivir uygulanmalıdır. Favipiravir ve umifenovir ile olan çalışma sonuçları ertelendiğinden, en azından diğer endikasyonlar için onaylanmadığı ülkelerde RCT haricinde uygulama yapılmamalıdır.
Oseltamivir veya zanamivir ise sadece şüpheli / kanıtlanmış COVİD 19’a eşlik eden influenza varlığında uygulanmalıdır.
Soru 3: Klorokin/hidroksiklorokin (Chloroquine/hydroxychloroquine) COVID 19’da Kullanılmalı mı?
COVID-19'lu kötüleşen hastaların tedavisi için hidroksiklorokin kullanımı eğer önemli bir ilaç etkileşimi öngörülmez ise ve hepatik, renal fonksiyonlar ve QT uzaması takip edildiğinde RCT'nin beklemedeki sonuçları çıkana kadar düşünülebilir.
Bu kullanım hidroksiklorokin’in COVID-19’a karşı olan in vitro aktivitesine (zayıf olmasına rağmen) ve yapılan ufak kontrollü non randomize çalışmalarda virüs ile başetme/savaşma verilerine dayanır.
Ancak çalışmalar yanlılığa son derece açıktır bu nedenle şaibeli görülmektedir ve hala ham mortalite verisi gibi klinik datalar bulunmamaktadır.
Bu nedenle hidroksiklorokin klinik çalışma çerçevesinde uygulanmalıdır.
Endikasyon dışı (Off – label) kullanım gerektiğinde lokal protokoller ve izinli uygulama prosedürlerine göre yapılmalıdır.
Halihazırdaki verilerin yetersizliğinden, hidroksiklorokin’in asemptomatik ve az semptomatik hastaneye yatmayan hastalarda kullanımı önerilmemektedir.
Aynı durum profilaktik kullanım için de geçerlidir.
Soru 4: COVID-19 Tedavisinde Antibiyotik Kullanılmalı mı?
Bizim düşüncemize göre ihtiyatlı ve dikkatli olarak emperik antibiyotik tedavisi kritik durumlarda COVID-19 nedeni ile pnömoni gelişen bakteriyel enfeksiyonun dışlanamadığı durumlarda kullanılabilir.
Bu öneri viral pnömonili hastalarda bakteriyel koenfeksiyonun yaygın olmasına ve uygun tedaviyi geciktirmenin risk ile ilişkili olmasına ve dolayısıyla potansiyel olarak ölümü arttırmasına dayanır.
COVID-19 hastalarında, bakteriyel süperenfeksiyonların hem mikrobiyolojik epidemiyolojisi hem de antimikrobiyal direnç prevalansı ile ilgili mevcut veriler sınırlı olduğundan, patojene yönelik spesifik öneriler sunmak oldukça zordur.
Bu nedenle, COVID-19 hastaları klinik sendromlarına göre (toplum kökenli pnömoni ve hastane kaynaklı pnömonilerde) ve en iyi antimikrobiyal ajanı seçmek için yerel kılavuzlara ve yerel antibiyotik duyarlılık modellerine ve mikrobiyoloji sonuçlarına bakılarak ampirik olarak tedavi edilmelidir.
Soru 5: COVID-19 Tedavisinde Steroid Uygulanmalı mı?
Şu ana kadar steroid tedavisinin yararına ilişkin herhangi bir kesin veri veya etkinlik verisi bulunmamaktadır.
WHO’nın altını çizdiği gibi kortikosteroid tedavisinin COVID-19 vakalarında etkinliğini gösteren randomize klinik çalışmalar gerekmektedir.
Fakat enflamasyonun çok hızla ilerlediği ve sitokin ilişkili akciğer hasarları görülen ARDS’ li veya non-ARDS ‘li durumu kötüleşen ve hızlı ilerleyen kritik pnömonilerde, uzman kontrolü ve izni ile kortikosteroid kullanılabilir.
Yine de ikna edici kanıt olmadığından, aşağıdaki durumlarda steroid uygulaması tavsiye edilememektedir.
Soru 6: COVID-19 Hastalarına Diğer Immunosupresive ve/veya Immunodulatör Tedavi Uygulanmalı mı?
Elimizde COVID-19 tocilizumab uygulamasının etkileri ile ilgili yeterli kanıt olmadığından RCT çerçevesinde değerlendirilmelidir.
Yerel protokollere göre endikasyon dışı kullanım, hasta rızası ile sadece RCT dışında kalan, COVID-19 hastalar ve standart destek tedavi alıp kötüleşen ama eşlik eden başka bir enfeksiyonu olmayan hastalarda uygulanmalıdır.
Bizim görüşümüz COVID-19 erken evrede tocilizumab endikasyon dışı kullanımı makul olabilir.
Ancak hastalar ve doktorlar bu kullanımın çok az tecrübe edildiği, çok az verisi olduğu, verilerin henüz toplanmadığını bilmelidirler.
Elimizdeki veriler karşılaştırmalı olmayan gözlemsel verilere dayanmaktadır. Bu veriler enflamasyon belirtileri ve etkileri üzerine olumlu etki yaptığı doğrultusundadır. Ama bunun dışında yaşam süresini uzatma ile ilgili herhangi bir pozitif etki bildirimi bulunmamaktadır.
Klinik çalışmaların yokluğunda, tercihen RCT dahil olan anakinra, Janus kinase ailelerine ait diğer enzim inhibitörlerinin de uygulanmasını öneririz.
Soru 7: Tedaviye Başlamak İçin En Doğru Zaman Nedir?
Destek tedavisi (gerekirse semptomatik tedavi, rehidrasyon ve oksijen desteği), hasta solunum veya sistemik semptomlar, yüksek ateş, asteni, öksürük ve/veya akciğer tutulumu gösteren radyolojik bulgular gösterir göstermez başlatılmalıdır.
Antiviral uygulamalar ile ilgili beklenen sonuçların daha oluşmaması nedeni ile bizim görüşümüze göre, sadece influenzanın eşlik ettiği vakalar dışında oseltamivir kullanımı tavsiye edilmemektedir.
Antiviral tedavi RCT veya çalışmalara bağlı programlar dışında uygulanmamalıdır.
Soru 8: Klorokin/hidroksiklorokin için optimal tedavi süresi nedir?
Bazı uzmanların görüşüne göre klorokin/hidroksiklorokin tedavisi en az 5 gün muhtemelen 20 gün devam edebilir.
Ama COVID-19 hastalarında kullanım süresi ile yeterli güvenlik datasının olmadığı bilinmelidir. Advers etkiler, QT uzaması, karaciğer ve böbrek toksisitesi görülmesi durumunda ilaç kullanımı hemen durdurulmalıdır.
Eğer remdesivir, kompanse kullanım /genişletilmiş data programları için onaylanır ise 10 güne kadar kullanılabilir.
Eğer kortikositeroid kullanımı onaylanır ise toplam tedavi süresi 7 ile 10 gün arasında progresif doz azalması ile olmalıdır. Hastanın akciğer fonksiyonları bakteriyel ve mantar süperenfeksiyonlarına bağlı olmadan kötüleşir ise ikinci kür kortikosteroid tedavisi iyileşme sonrası doz azaltılması ile düşünülebilir.
Şimdi gelelim ülkemizde hangi protokoller uygulandı ve kalan diğer sorulara…
Türkiye’de Sağlık Bakanlığının COVID-19 için uyguladığı protokoller nelerdir?
Olası/Kesin Erişkin COVID-19 Olgularında Antiviral Tedavi
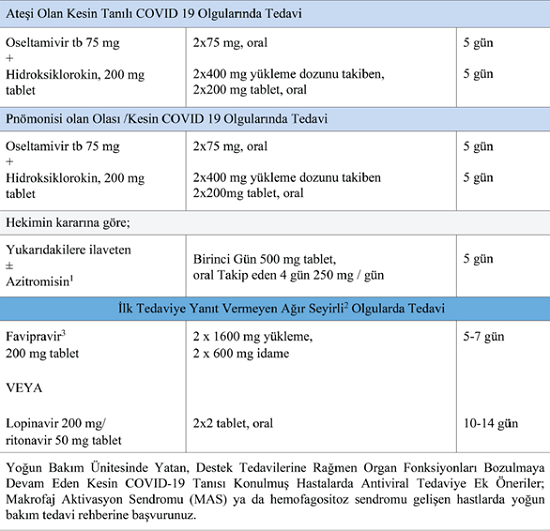
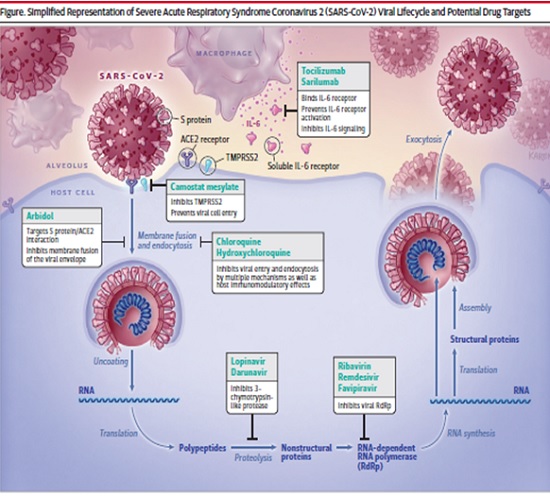
Aşağıdaki resim Şiddetli Akut Solunum Sendromunun basitleştirilmiş temsili Covid 19(SARS-Cov-2) viral yaşam döngüsü ve potansiyel ilaç hedeflerini göstermektedir.
COVID-19 Hastalarında Koagülopati Gelişimi Nasıl Olmaktadır? Uygulanan Tedavi Protokolü Nedir?
COVID-19 başlıca akciğer alveolleri, kardiyak miyositler, damar endoteli ve diğer hücrelerde yüksek oranda eksprese olan ACE2 (angiotensin converting enzyme 2) reseptörlerine bağlanarak insan hücrelerine girer.
Ateş, halsizlik, baş ağrısı, öksürük, miyalji gibi semptomlar ile başlayan hastalık tablosu sistemik enflamatuvar cevap sendromu (systemic inflammatuar response syndrome, SIRS), akut solunum sıkıntısı sendromu (acute respiratory distress syndrome, ARDS), çoklu-organ tutulumu, yaygın damar içi pıhtılaşma (YDP) ve şok gibi ciddi hastalık tablolarına ilerleyebilir. Bu hastalarda en önemli kötü prognoz göstergelerinden biri koagülopati gelişimidir.
Elde edilen veriler COVID-19 enfeksiyonunun patogenezinde koagülopatinin önemli bir yerinin olduğunu göstermektedir. COVID-19 inflamasyon artışı, trombosit aktivasyonu, endotel disfonksiyonu ve immobilizasyona bağlı kan akımında staz gibi bir- kaç risk faktörünün pıhtılaşma sistemini aktivasyonu ile hem venöz hem de arteriyel sistemde tromboza eğilim yaratmaktadır .
Enfeksiyonlar, doğal immunitenin bir parçası olarak kompleks sistemik enflamatuvar cevabı başlatırlar. Enflamatuvar süreçte ortaya çıkan sitokinler vasküler endotel hücrelerini aktive ederek, endotel hasarı oluştururlar protrombotik duruma neden olurlar.
Fakat COVID-19’da yaygın damar içi pıhtılaşma (YDP) ya da sepsis ile ilişkili YDP’den farkı bir tablo gelişmektedir. Bu nedenle COVID-19 ile ilişkili koagülopati olarak adlandırılmaya başlanmıştır.
Koagülopati hastalığın ağırlığı ile ilişkili görünmekte, patogenezi henüz bilinmemektedir. Ama, “tromboinflamasyon” tablosu sonucu oluştuğu düşünülmektedir.
Koagülopati, D-dimer ve fibrinojen düzeylerinde artış, protrombin zamanı, aktive parsiyel tromboplastin zamanında ve trombosit sayısında minimal değişiklik ile belirgin hale gelir.
Yüksek D-dimer düzeyi artan mortalite ile ilişkilidir. Hastane yatışından sonra D-dimer artışının devam etmesi multiorgan yetmezliği ve YDP gelişiminin habercisidir. Hastalarda yatışın 4. gününden itibaren ölüm oranında yükselme belirgindir. COVID-19 hastalarında koagülopatiye rağmen kanama bulguları sık görülmemektedir.
Koagülopatinin, vireminin genellikle 7.gününde belirginleştiği gözlenmektedir.
Uygulanan Tedavi:
Hastalara tanı konulması ile birlikte koagülopati izlemi başlatılmalıdır. İzlem yaygın damar içi pıhtılaşma skorlaması ile 1-2 günde bir yapılmalıdır.
Enflamasyon bulguları düzelene kadar heparin profilaksisi önerilir.
Yapılan çalışmalarda, COVID-19’lu hastalarda heparin kullanımı ile mortalite belirgin olarak azalmaktadır.
Heparinin bu başarısında antikoagulan etkisinin yanısıra enflamatuvar sitokinleri bağlaması, nötrofil kemotaksisini ve lökosit migrasyonunu inhibe etmesi, pozitif yüklü peptit C5a’ı nötralize etmesi ve akut faz proteinlerini sekestre etmesinin rolünden bahsedilmektedir.
COVID 19 Tedavisinde Immun Plazma Kullanımı Etkili midir?
Immun Plazma Tedavisi/Pasif Antikor Tedavisi, patojene karşı immun sistemi aktive olmuş bireylerden, patojene karşı duyarlı bireylere tedavi veya profilaksi amacıyla antikorların aktarılması olarak tanımlanmaktadır. Immun plazmadan alınan antikorların viremiyi baskıladığı düşünülmektedir. Hastalığın erken evresinde uygulanması tavsiye edilmektedir.
Bu tedavinin olumlu sonuçlanmasında en önemli etkenler:
COVID -19 ile enfekte kritik hastalarda yapılan pilot çalışmalar, immun plazmanın potansiyel bir tedavi olabileceğini gösterirken, transfüzyon ile ilişkili ciddi bir advers reaksiyon gözlenmemiştir.
Bu tedavi ile ilgili randomize klinik çalışmalar olmadığından, hasta sağ kalımı üzerine katkıları net bilinmemektedir.
Bu nedenle COVID-19 ile enfekte olan hastalarda iyileşmiş plazma transfüzyonunun güvenliği ve etkinliği iyi tasarlanmış, kontrollü, geniş vaka sayısı içeren klinik çalışmalar bağlamında incelenmelidir.
Virüsün yeni ve RNA tabanlı olduğu düşünüldüğünde, virüsü direk hedefleyen ilaç çalışmaları umut verici olmakla beraber virüse etkili ilacın hastalara ulaşması zaman alacak bir süreç gibi gözükmektedir.
Bu nedenle COVID-19’ da hedefleyebilecek en hızlı ve kolay tedavi seçeneklerinden biri bu hastalığı atlatan insanların, bu virüse karşı antikor içerdiği kabul edilen serum veya plazmalarının gerek koruyucu ve gerekse de tedavi amaçlı olarak kullanılmasıdır.
Bu kullanım aşıdan farklı olarak pasif antikor tedavisi sınıfına girmekte olup fayda ve riskleri de bünyesinde bulundurmaktadır.
Pasif Antikor Tedavisi(PAT - immun plazma tedavisi) , söz konusu patojene karşı immun sistemi aktive olmuş bireylerden patojene karşı duyarlı bireylere tedavi veya profilaksi amacıyla antikorların aktarılması olarak tanımlanmaktadır.
COVID-19 açısından değerlendirildiğinde, immun plazmada, asıl amaç enfekte olan hastalardaki virüslerin hızla nötralizasyonudur. Bunun yanında antikora bağımlı enfekte hücrelerde toksisite ve sonrasında fagositozu da amaçlanmaktadır. Bu antikorların elde edilmesindeki en kolay yol hastalığı iyileşerek atlatmış olan bireylerden plazma alınmasıdır.
İlk plazma tedavisini takiben 1 hafta sonrası yapılacak tedavide başka bir vericinin plazması veya hastaya bir vericiden değil birkaç vericiden alınan plazmanın verilmesi daha uygun görülmektedir.
SONUÇ
Covid -19 tedavisinde ilk aşamada, Kovid19'da ruhsatlı olmayan antiviral ve antienflamatuvar ilaçlar kullanılmaktadır.
RCT 'ye katılamayan, destekleyici tedavi gören, durumu daha kötüye giden hastalarda, yüksek seviyede kanıt
olmamasına rağmen, bu tip ilaçların kullanılmasında sakınca yoktur.
İleriye yönelik iyi dizayn edilmiş Randomize Kontrollü Klinik Çalışmalara ihtiyaç vardır.
Uzm.Ecz. Sevil Ağalar Altınel
Referanslar :